Патологии органа зрения
Информация о наиболее частых заболеваниях глаз.
Катаракта
Катаракта является одним из самых распространенных глазных заболеваний. По данным Всемирной Организации Здравоохранения в мире ею страдают более 17 миллионов человек. В Республике Беларусь именно катаракта часто является причиной снижения зрения: более, чем у половины населения старше 60 лет имеется катаракта различной степени выраженности. Что же такое катаракта? Катаракта это заболевание глаз, характеризующееся частичным или полным помутнением хрусталика с нарушением остроты зрения вплоть до полной его утраты.
Различают врожденную и приобретенную катаракту.
Врожденная катаракта встречается у одного из десяти тысяч новорожденных. Причинами болезни могут быть внутриутробное инфицирование плода, употребление беременной женщиной алкоголя, курение, прием наркотиков, наличие ряда наследственных заболеваний.
Приобретенная катаракта чаще всего является результатом воздействия следующих факторов:
- возрастные изменения в хрусталике;
- воздействие неблагоприятных факторов внешней или внутренней среды (высокая или низкая температура, агрессивные газы и жидкости, токсины, лекарственные препараты, ионизирующие излучения, электромагнитные волны и т.п.);
- травмы глаз;
- ряд заболеваний (сахарный диабет, артериальная гипертензия, ревматоидный артрит и др.);
- различные нарушения иммунной системы организма;
- длительный прием гормональных препаратов;
- генетическая предрасположенность.
Большую часть приобретенных катаракт составляют катаракты, связанные с возрастными изменениями - так называемые старческие катаракты.
В то же время в последние годы наблюдается тенденция к «омоложению» этого заболевания.
В течении катаракты выделяют три стадии: начальную, незрелую и зрелую катаракту.
Первыми признаками заболевания могут быть жалобы на двоение предметов, расплывчатость изображения, появление «мушек», пятен перед глазом (глазами), желтый оттенок видимого изображения, затруднение при чтении, связанное с нарушением контраста между буквами и общим фоном. Острота зрения на ранней стадии практически не страдает. Длительность начальной стадии может продолжаться от 1-3 до 15 лет. В стадии незрелой катаракты вышеназванные признаки прогрессируют, отмечается снижение остроты зрения. При зрелой катаракте утрачивается предметное зрение при сохраненном светоощущении.
Лечение катаракты
Применяются два способа лечения катаракты: консервативный и оперативный (хирургический). Консервативное лечение осуществляют в начальной стадии развития катаракты для предотвращения быстрого помутнения всего вещества хрусталика. Применение глазных капель помогает затормозить дальнейшее развитие катаракты, однако не излечить ее полностью. Эффективность консервативного лечения выше при более раннем начале и длительном постоянном закапывании глазных капель. Они различаются по эффективности, цене, побочным эффектам и другим параметрам. В любом случае при выборе лечения следует советоваться с врачом-офтальмологом.
Основным методом лечения катаракты является хирургический - удаление помутневшего хрусталика. В последние годы во всем мире с развитием медицинской науки и техники основным методом удаления катаракты стала факоэмульсификация катаракты - удаление хрусталика путем его дробления ультразвуком или струей жидкости. Преимущества такой операции очевидны: применение современных аппаратов для факоэмульсификации позволяет сделать всю операцию через разрез не более 3,2 мм. Такие разрезы или вовсе не требуют наложения швов после операции, или накладывается лишь 1 -2 шва. После удаления катаракты в сумку хрусталика имплантируют искусственный хрусталик - так называемую интраокулярную линзу (ИОЛ). ИОЛ бывают «жесткие» и «гибкие». «Жесткие» изготавливаются из пластмассы. Для установки таких искусственных хрусталиков в глаз необходимо продлить разрез до 5,5-6,5 мм, что требует наложения швов после операции. «Гибкие» интраокулярные линзы в последнее время приобретают все большую популярность. Их можно согнуть в трубочку и с помощью специальных инструментов вставить в глаз без расширения разреза глазного яблока. Некоторые модели линз содержат специальный желтый фильтр для защиты сетчатки глаза от ультрафиолетовых и синих лучей, которые присутствуют в искусственном и естественном свете и по данным последних исследований могут вызывать поражение сетчатки. Кроме того, в настоящее время разработаны линзы с особой дифракционной решеткой, позволяющие пациентам после операции видеть без очков одинаково хорошо как вблизи, так и вдаль.
Выбор метода хирургического лечения зависит от плотности ядра хрусталика и возраста пациента: чем оно плотнее и чем старше пациент, тем опаснее применять ультразвук для дробления ядра хрусталика. Какой именно вид операции показан каждому конкретному больному, решает только квалифицированный врач-офтальмолог.
В последние годы офтальмологи не ждут полного «созревания» катаракты, как это было раньше. Легче и безопаснее удалить незрелую катаракту с еще мягким хрусталиком. Показанием для удаления катаракты является снижение остроты зрения, приводящее к ограничению трудоспособности или дискомфорту в обычной жизни, а не степень «зрелости» катаракты.
Профилактика катаракты
К мерам профилактики развития и прогрессирования катаракты относятся: отказ от вредных привычек, нормализация массы тела (при ее повышении), ограничение пребывания на ярком солнечном свете, ношение солнцезащитных очков, соблюдение мер безопасности в быту и на производстве, употребление в пищу достаточного количества свежих фруктов, витаминов - то есть ведение здорового образа жизни.
И помните, своевременное обращение к врачу при первых признаках ухудшения зрения поможет Вам избежать осложнений и надолго сохранить хорошее зрение.
Глаукома
Что такое глаукома?
Глаукома - это хроническое прогрессирующее заболевание глаз, проявляющееся, как правило, повышением внутриглазного давления и в итоге приводящее к безвозвратной потере зрения. Во всём мире глаукома является ведущей причиной слепоты.
Почему возникает глаукома?
До сих пор точно неизвестно, почему у человека развивается глаукома. В то же время установлен ряд факторов, повышающих вероятность развития заболевания. Их называют факторами риска.
Одним из главных факторов риска является возраст. Чаще глаукома развивается у людей старше 40 лет, и. чем старше человек, тем выше риск заболевания. Еще одним фактором риска является наличие глаукомы у ближайших родственников. Кроме того, считается, что развитию заболевания способствуют сопутствующие болезни сердечно-сосудистой системы: артериальная гипер- и гипотензия, вегето-сосудистая дистония. мигрень и др.
Если Вы обнаружили у себя один или несколько факторов риска, Вам настоятельно рекомендуется проконсультироваться у офтальмолога.
Как проявляется глаукома?
К сожалению, в большинстве случаев заболевание начинается и протекает бессимптомно, больного ничего не беспокоит. На этом этапе только офтальмолог может выявить начальные признаки заболевания путем измерения внутриглазного давления и исследования некоторых структур глаза.
С течением времени появляются симптомы, которые начинают беспокоить пациента. Самым серьезным из них является возникновение дефектов поля зрения. Это означает, что при рассматривании окружающей обстановки некоторые фрагменты как бы выпадают из общей картины.
С течением времени дефекты нарастают, все большая часть окружающей обстановки становится "невидимой", что не только неприятно, но зачастую и опасно (например, на дороге). В итоге заболевание может привести к полной слепоте.
Почему глаукому нужно лечить?
Как уже было отмечено, глаукома является хроническим прогрессирующим заболеванием. Это значит, что без лечения симптомы заболевания будут неуклонно нарастать и процесс закончится полной слепотой.
Напротив, раннее назначение правильного лечения помогает затормозить прогрессирование глаукомы, сохранить пациенту трудоспособность и качество жизни. Следует подчеркнуть, что это возможно только при строгом соблюдении рекомендаций врача и отсутствии перерывов влечении.
Как лечат глаукому?
Существуют три метода лечения глаукомы: медикаментозная терапия, лазерное вмешательство и хирургическая операция. Только врач может выбрать оптимальный метод лечения и лекарственный препарат в каждом конкретном случае. Для достижения максимального эффекта необходимо тщательно выполнять рекомендации специалиста. Самолечение недопустимо! Следует отметить, что никакие немедикаментозные методы терапии: диеты, пищевые добавки, упражнения и др. - не могут заменить лечения, назначенного офтальмологом.
Основным методом медикаментозного лечения глаукомы является назначение глазных капель, отличающихся по механизму действия, эффективности, количеству побочных явлений. Глазные капли следует закапывать регулярно, без перерывов в лечении. Ни в коем случае нельзя самовольно прекращать лечение, поскольку каждый перерыв может привести к необратимой утрате зрительных функций.
Лазерное лечение - применяется в случае недостаточной эффективности медикаментозной терапии. Как правило, это амбулаторная, практически безболезненная процедура, занимающая всего несколько минут.
Хирургическое лечение - если после применения первых двух методов состояние зрительных функций существенно не улучшается, пациенту рекомендуется хирургическое вмешательство.
Каковы критерии успешного лечения глаукомы?
Поскольку глаукома является хроническим прогрессирующим заболеванием, полностью излечить ее на данном этапе развития медицины невозможно. Успехом лечения можно считать остановку прогрессирования болезни, о чем свидетельствует нормализация внутриглазного давления и сохранение зрительных функций.
Глаукома на ранних стадиях существенно не ограничивает привычный образ жизни, однако необходимо соблюдать ряд следующих правил:
- Вы можете работать столько, сколько позволяет общее состояние Вашего здоровья, однако помните, что при глаукоме нельзя переутомляться. Физические и нервные перегрузки противопоказаны.
- При работе или чтении обращайте внимание на то, что свет должен располагаться слева и должен быть достаточно ярким. Каждый час нужно делать перерыв на 10 -15 минут
- Полезна гимнастика для глаз: к примеру, представьте круг на стене и вращайте вдоль него глазами сначала справа налево, потом слева направо.
- Внимательно следите за общим состоянием Вашего организма. Обострения заболеваний сердца и легких, сахарный диабет, атеросклероз сосудов головного мозга, болезни печени и почек могут негативно сказаться на состоянии Вашего зрения.
- Нельзя долго находиться в наклоненном положении или с согнутой шеей. Для работ в огороде (например, прополка) приспособьте скамейку.
- Не носите свитеров с узким горлом, тесные воротнички, галстуки - все, что может затруднить кровообращение в области шеи.
- Курение абсолютно недопустимо!
- Алкоголь в больших дозах нарушает деятельность всей сосудистой системы организма, что очень вредно при глаукоме.
- Банные процедуры нежелательны.
- Нельзя находиться на ярком солнце долгое время без солнцезащитных очков (предпочтительны зеленые светофильтры с ультрафиолетовой защитой).
- Очень важен хороший сон в ночное время. Спать нужно в проветренной комнате, вечером желательны прогулки.
- Особой диеты при глаукоме не требуется, питайтесь рационально. Полезны продукты, содержащие бета-каротин или витамин А (морковь, черника, петрушка и пр.) и витамины группы В.
- Посещать лечащего врача нужно не реже, чем один раз в три месяца.
- Не забывайте взять глазные капли с собой, если Вы надолго уезжаете из дома.
Внимательное отношение к собственному здоровью, выявление глаукомы на ранних стадиях и своевременное лечение имеют решающее значение в приостановке развития заболевания и сохранении зрения.
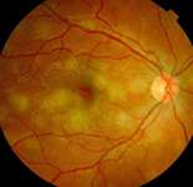
Возрастная макулярная дегенерация
Возрастная макулярная дегенерация (ВМД) – это заболевание сетчатки, при котором происходит потеря центрального зрения. ВМД не приводит к полной слепоте. В зависимости от тяжести заболевания центральное зрение может стать нечетким или затуманенным. Периферическое зрение при ВМД сохраняется.
ВМД обычно поражает людей старше 50 лет. Существует множество факторов, которые могут привести к повреждению макулярной области сетчатки. Одной из наиболее значимых причин является сахарный диабет, при котором повреждаются кровеносные сосуды, и жидкость может пропотевать из них и вызывать отек макулы.
К прочим причинам повреждения макулы относят также травмы, солнечные ожоги, воздействие некоторых медикаментов и химических веществ, глазные инфекции и некоторые глазные заболевания.
Выделяют раннюю и позднюю стадию заболевания. Ранняя стадия заболевания также известна как сухая форма ВМД, к поздней стадии относят влажную форму ВМД.
Факторы риска ВМД, на которые можно оказать влияние:
- курение: в некоторых исследованиях было показано, что у курильщиков ВМД развивается в 2-3 раза чаще, чем у некурящих;
- питание: пища с высоким содержанием насыщенных жиров и холестерина может привести к отложению атеросклеротических холестериновых бляшек в макулярных сосудах и увеличить риск развития ВМД;
- избыточный вес и гиподинамия;
- сердечно-сосудистые заболевания;
- прямое воздействие солнечных лучей.
Симптомы ВМД:
- появление темных пятен в центре поля зрения;
- нечеткость лиц окружающих людей и дорожных знаков, когда вы смотрите на них;
- искажение прямых линий и предметов (например, оконные рамы и дверные проемы кажутся вам кривыми);
- ухудшение восприятия цвета.
Методы лечения ВМД:
- диета;
- медикаментозное лечение (витаминно-минеральные комплексы, антиоксидантные препараты, сосудистые препараты, препятствующие «сгущению» крови и снижающие уровень холестерина);
- лазерное лечение;
- хирургическое лечение.
Проверьте ваше зрение сами! Данный тест, называемый тестом Амслера, является простым и быстрым способом самооценки состояния макулярной области сетчатки. Порядок проведения теста:
- Если вы пользуетесь очками для чтения, наденьте их.
- Расположите сетку Амслера в 30 см от ваших глаз.
- Заслоните один глаз ладонью.
- Другим глазом смотрите на точку в центре сетки, не позволяя взору смещаться от точки фиксации.
- Все ли линии сетки выглядят прямыми и непрерывными? Все ли клетки одинакового размера?
- Повторите процедуру для другого глаза.
- Если вы обнаружили, что некоторые клетки искажены, а линии прерываются, теряют четкость или изменены каким-либо другим образом, необходимо обратиться к офтальмологу.
- Ежемесячно проверяйте ваши глаза при помощи данного теста.
Блефарит
Общие сведения
Блефаритом называется воспаление края век. Основным возбудителем является Staphylococcus aureus или клещи рода Demodex, у детей - также Staphylococcus epidermidis.
Различают несколько вариантов блефарита. Чешуйчатый или простой блефарит характеризуется покраснением и утолщением края век с образованием чешуек слущенного эпителия сальных желез и эпидермиса, плотно прикрепленных к коже у основания ресниц. Язвенный блефарит характеризуется гнойным воспалением волосяных мешочков ресниц и образованием язв по краю век. Мейбомиевый блефарит обусловлен воспалением и гиперсекрецией мейбомиевых желез века с недостаточностью выведения секрета. Розацеа - блефарит, характеризующийся появлением на коже век мелких серовато-красных узелков, увенчанных пустулами (гнойничками). Блефариты почти всегда принимают хроническое течение и продолжаются долгие годы.
Симптомы блефарита
- зуд в глазах;
- ощущение тяжести век;
- быстрая утомляемость глаз;
- повышенная чувствительность к яркому свету;
- красные и/или отечные края век;
- чешуйки и перхоть на коже век;
- выпадение и неправильный рост ресниц.
Что можете сделать вы
При подозрении на блефарит следует обратиться к окулисту и терапевту. Ведь, как мы уже говорили, причина блефарита обычно кроется в системных заболеваниях организма или в аномалиях зрения. Самолечение может привести к улучшению состояния, однако лечить следует все же причину заболевания, а не его следствие.
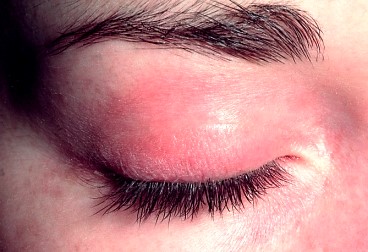
Конъюнктивит
Общие сведения
Конъюнктивит - это воспаление слизистой оболочки глаза (конъюнктивы). Конъюнктивит может развиваться вследствие инфекции, аллергической реакции или раздражения глаз химическими веществами.
Причины
Инфекционный конъюнктивит могут вызывать как вирусы (аденовирус, вирус герпеса), так и бактерии (стрептококки, стафилококки, пневмококки, гонококки). Вирусный конъюнктивит часто является одним из симптомов острого респираторного заболевания (простуды) и чаще возникает в холодное время года, когда много вирусных инфекций.
Аллергический конъюнктивит возникает в ответ на действие какого либо аллергена пыли, шерсти животных, пыльцы растений и может сочетаться с такими аллергическими заболеваниями, как сенная лихорадка, атопический дерматит, аллергический ринит, бронхиальная астма
Конъюнктивит может возникнуть при раздражении конъюнктивы испарениями химических веществ (лаков, красок, чистящих средств, химических реактивов), попавшей в глаза недоброкачественной косметикой, шампунями и т.д.
Есть и другие, более редкие причины конъюнктивита, но их может выявить только врач при осмотре и после проведения дополнительных исследований.
Симптомы конъюнктивита
Вирусный конъюнктивит:
- обильное слезотечение;
- раздражение и покраснение глаза, его хочется постоянно тереть;
- поражается в начале один глаз, затем инфекция переходит на другой.
Бактериальный конъюнктивит:
- гнойное отделяемое, вызывающее слипание век, утром человек просыпается и ему сложно открыть глаза;
- отек конъюнктивы и века, слезотечение;
- раздражение и покраснение глаза;
- обычно поражается один глаз, однако при несоблюдении правил гигиены инфекция может легко перейти на другой.
Аллергический конъюнктивит:
- обычно поражаются оба глаза;
- выраженный зуд;
- слезотечение;
- отек век.
Осложнения
Одним из осложнений конъюнктивита, ведущих к тяжёлым последствиям с возможной потерей зрения, является кератит. Именно по этому так важно во время начать лечить конъюнктивит.
Что можете сделать вы
Разные формы конъюнктивита требуют различного лечения. Если вы заметили у себя или своего ребенка симптомы конъюнктивита, следует как можно скорее обратиться к врачу.
Профилактика
Профилактика вирусного и бактериального конъюнктивита сводится главным образом к выполнению обычных правил гигиены. Необходимо чаще мыть руки с мылом, не касаться руками лица и особенно глаз, пользоваться индивидуальными полотенцами. Вместо носовых платков лучше использовать одноразовые салфетки.
Основной метод профилактики аллергического конъюнктивита - выявить аллергены, которые вызывают столь неприятные последствия, и стараться избегать контакта с ними.

Кератит
Общие сведения
Кератит – это воспаление прозрачного переднего отдела (роговицы) глаза, способное привести к появлению шрамов на роговице, понижению остроты зрения или полной слепоте в связи с развитием помутнения роговицы (образованием бельма).
Может иметь травматическое или инфекционное (грипп,туберкулез и др.) происхождение. При заболевании наблюдается слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим ее изъязвлением и развитием тяжелых осложнений.
Возможно распространение воспалительного процесса на радужку, ресничное тело и склеру. Длительное или тяжелое течение заболевания может привести к различным осложнениям.
Кератит может привести к понижению остроты зрения или даже полной слепоте.
Виды
В зависимости от причины заболевания и особенностей его течения различают следующие основные виды кератита: вирусные, грибковые и бактериальные кератиты, онкоцерхозный кератит, фотокератит, ползучая язва роговицы, кератит при несмыкании глазной щели, нейропаралитический кератит, нитчатый кератит и некоторые другие.
Причины
Причины кератита различны для разных видов заболевания.
Вирусные кератиты вызываются разными вирусами. На фоне простудных явлений в результате поражения аденовирусом нередко развивается аденовирусный кератоконъюнктивит, к герпетическому кератиту приводит активизация присутствующего в организме вируса герпеса на фоне сниженного иммунитета.
Грибковые кератиты вызываются различными видами паразитических грибов и, как правило, сопровождаются выраженными болевыми ощущениями и покраснением глаза. Развитию грибковых кератитов благоприятствуют такие факторы, как лечение антибиотиками и сниженный иммунитет.
Бактериальные кератиты возникают при бактериальном инфицировании роговицы, которое может произойти при попадании инфекции в микротрещину после травмы роговицы, а также в результате несоблюдения правил гигиены при ношении контактных линз. Чаще всего возбудителем заболевания становится золотистый стафилококк. бактериальный кератит развивается.
Онхоцеркозный кератит обычно развивается в результате аллергических реакций, при этом виде заболевания наблюдаются выраженное покраснение роговицы глаза и отек конъюнктивы.
Фотокератит возникает из-за ожога роговицы и конъюнктивы, полученный в результате долгого пребывания на ярком солнечном свете или в связи с нарушением правил техники безопасности при проведении сварочных работ.
Ползучая язва роговицы может развиться после поверхностных травм глаза в том числе – в результате попадания в глаз инородных частиц, способных оставить микротрещины на поверхности роговицы.

Лечение кератита зависит от его причины.
Симптомы
Симптомы кератита специфичны для всех видов данного заболевания: дискомфорт и боли в пораженном глазу, светобоязнь, слезотечение, снижение остроты зрения. Появляется блефароспазм (состояние, при котором больной с трудом открывает веки), отмечаются головные боли на стороне пораженного глаза.
К основным симптомам кератита относится также помутнение роговицы, вызванное ее отеком и образованием особых дефектов (инфильтратов) различной формы и величины. Инфильтраты располагаются в разных участках, порой захватывая всю роговицу, и могут быть различного цвета: желтого – при наличии лимфоидных клеток или серого – при наличии лейкоцитов.
Некоторые формы заболевания наряду с основными симптомами имеют свои характерные признаки. Например, о развитии нейропаралитического кератита свидетельствует резкое снижение или отсутствие чувствительности роговицы при частом отсутствии светобоязни, слезотечения и блефароспазма. Нитчатый кератит наряду с зудом и светобоязнью сопровождается появлением своеобразного отделяемого, содержащего тонкие нити из денегенированных клеток эпителия роговицы.
Диагностика
Диагностика кератита основывается на осмотре пациента врачом-офтальмологом с помощью специального прибора – щелевой лампы, сбора анамнеза (сведений о заболевании), дополнительных исследований (посева мазка, определения чувствительности роговицы и т.д.).
Увеит
Общие сведения
Увеитом называется воспаление сосудистой оболочки глаза. Следует упомянуть, что строение ее сложное, в ее составе три отдела: радужка, цилиарный аппарат и собственно сосудистая оболочка. Это анатомическое образование выполняет важные функции: обеспечивает приспособление к свету, регулирует жидкостные системы глаза, участвует в питании сетчатки. Для увеита характерна выраженная болевая реакция, так как оболочка очень богата нервными окончаниями.
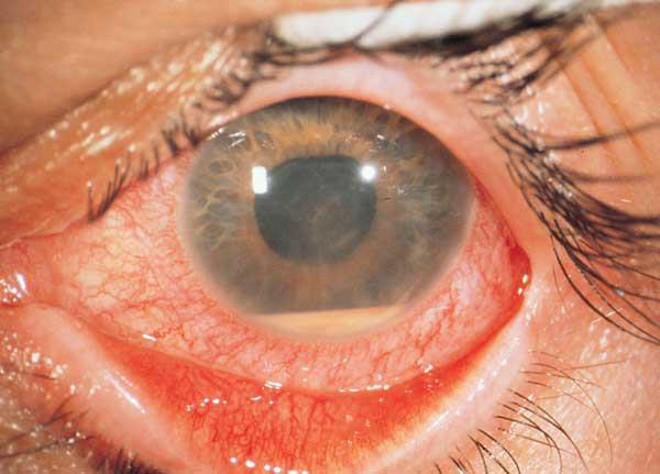
Увеит – воспаление сосудистой оболочки глаза
Воспаления сосудистой оболочки органа зрения бывают острыми и хроническими, а по локализации воспаления классифицируются как ириты (в радужке), хориоидиты (в сосудистой оболочке), циклиты (в цилиарном тело), панувеиты. Последнее — генерализованное воспаление увеальной оболочки глаза — обычно двустороннее и возникает при вялотекущих хронических инфекциях (туберкулез, сифилис и другие).
Причины
Врачами рассматриваются инфекционные и неинфекционные причины увеита. Воспаление вызывают токсоплазмы (простейшие), бактерии (сифилиса, туберкулеза), вирусы (герпеса, энтеровирусы) Неинфекционные причины связаны с аутоиммунными заболеваниями (ревматизмом, синдромом Рейтера), сахарным диабетом, травмами глаза. Оказывают влияние также следующие факторы: переохлаждение, общее снижение иммунитета, нарушение обмена веществ.
Симптомы
У больных в зависимости от причины воспаления несколько варьируют симптомы увеита и острота процесса, но в целом болезнь проявляется:
- покраснением глаза и потерей его тонуса (упругости);
- изменением формы радужки;
- помутнением передней камеры;
- ухудшением зрения;
- болью;
- светочувствительностью.
Некоторых из перечисленных симптомов увеита у пациента может не быть, изредка встречаются и вовсе бессимптомные процессы.
Хориоретинит
Общие сведения
Хориоретинит – воспаление сосудистой оболочки глаза с вовлечением в воспалительный процесс сетчатки. Хориоретинит совмещает в себе одновременно два заболевания: хориоидит (воспаление собственно сосудистой оболочки глаза) и ретинит (воспаление сетчатки глаза).
Причины хориоретинита
Причины возникновения хориоретинита довольно разнообразны. Среди возможных причин возникновения заболевания выделяют воздействие инфекции (туберкулеза, вирус сифилиса и др.). Способствовать тому, что инфекция приживется на сосудистой оболочке глаза, могут: различные травмы глаза, переохлаждения, осложненная близорукость, врожденная патология. Также инфекционные заболевания (грипп, менингит, пневмония и др.), аллергия. Чаще всего на фоне этих заболеваний развивается центральный серозный хориоретинит.
Возбудителями хориоретинита могут быть бактерии, вирусы, паразиты и грибы. На фоне ослабленного иммунитета развивается инфекционно-аллергический хориоретинит.
Симптомы хориоретинита
На начальной стадии развития хориоретинит проявляется следующим образом:
- затуманивание зрения;
- боль в глазах;
- возникают вспышки, появляется мерцание, «мушки» перед глазами;
- предметы видятся в искаженной форме;
- чувствительность к свету;
- в определенных случаях неспособность или ограниченная способность видеть предметы в сумеречном, ночном освещении «куриная слепота»;
- может наблюдаться и изменение цветоощущения.
Профилактика хориоретинита
Профилактика хориоретинита, как и многих заболеваний глаз, заключается в простых действиях:
- своевременно лечение болезни;
- регулярное медицинское обследование у врача-офтальмолога;
- своевременное обнаружение и лечение хронических инфекционных заболеваний.
Помните, что эта информация предоставлена в дополнение к помощи, оказываемой врачом-офтальмологом. Она не является заменой для профессионального медицинского совета. Позвоните по телефонам офтальмологической клиники «Диоптрия» и запишитесь на прием к врачу, если считаете, что вам нужна помощь специалиста.